最近、ユリスやトピロリックなどの新しい高尿酸血症治療薬が登場し、私の勤める薬局でも少しずつ見かけることが増えてきました。
これまで長いあいだ中心的な存在だったザイロリック、フェブリクですが、今後はどうなるのでしょう? 新しい薬たちは、これからどれくらい使われていくのか、とても気になるところです。
そんな未来を想像しながら、まずは「痛風ってどうして起こるの?」「どんな治療薬があるの?」という基本を整理しつつ、それぞれの薬の特徴や違いについて、わかりやすくまとめてみました。
今回は2回に分けてお届けします。
この前編では、痛風の流れや、現在よく使われている治療薬について。
次回は、注目の新薬ユリスとウリアデック/トピロリックについて詳しくご紹介する予定です。
新しい薬のことを知っておくと、服薬指導にもきっと自信がつきますよ。
ぜひ最後まで読んでみてくださいね。
- 尿酸の排泄ルートと再吸収のしくみ
- 痛風が起こる流れ
- 高尿酸血症に使われる薬の特徴
高尿酸血症の現状
高尿酸血症とは、血液中の尿酸値が7.0mg/dLを超えている状態を指し、放っておくと様々な健康トラブルを引き起こす可能性がある。
この状態が続くと、尿酸が結晶となって、体内に蓄積し、関節に炎症を起こす「痛風関節炎」や腎臓に負担をかける「痛風腎」、さらには「尿路結石」などの原因となる。また最近では高血圧や心血管疾患、慢性腎臓病、メタボリックシンドロームといった生活習慣病とも深く関係していることがわかってきている。
日本でも食生活の欧米化やお酒の摂取量の増加といった生活習慣の変化を背景に、高尿酸結晶や痛風を抱えている人が増えてきている。特に30代といった若い世代での発症が目立っており、かつて中高年の男性に多かったイメージとは異なり、年齢層が徐々に若くなっている。
尿酸の排泄ルートと再吸収のしくみ
人間の体内では、1日に約700mgの尿酸が生成されている。
このうち、食品から摂取される分はおよそ2~3割程度にすぎない。
残りの7~8割は、体内で自然に作られているものである。
では、体内で作られる尿酸とは何か。
体の中では、日々絶えず古い細胞が壊れ、新しい細胞へと生まれ変わっている。
古くなった細胞が分解される際、その中から「プリン体」と呼ばれる物質が放出される。
このプリン体は肝臓で分解され、最終的に「尿酸」という老廃物へと変化する。
つまり、尿酸とは単に食事から生まれるものではなく、体が毎日活動する中で自然に生まれるものなのである。
2/3は尿として排泄され、1/3は腸管から便や汗などで排泄される。
尿として排出された後、90%は再吸収10%が尿中に排泄。
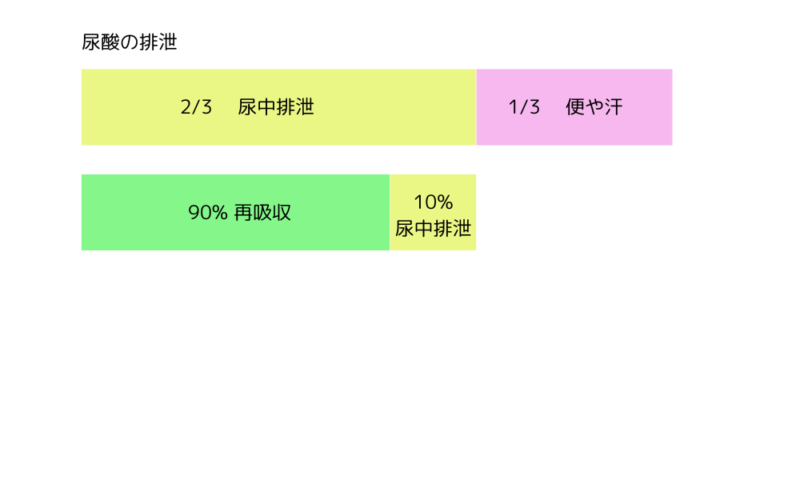
この再吸収を抑えるのが尿酸排泄促進薬。あとで詳しく説明する。
高尿酸血症の分類
尿酸産生過剰型(日本人患者10〜15%)
尿酸排泄低下型(日本人患者60%)
混合型(日本人患者の25〜30%)
高尿酸血症の診断基準
血清尿酸値が7.0mg/dLを超える場合、高尿酸血症と診断される。
治療開始の目安
尿酸値が8.0mg/dL以上かつ、痛風発作、腎障害、尿路結石などの合併症を伴う場合、薬物療法を検討する。
尿酸値が9.0mg/dL以上である場合は、痛風発作や合併症のリスクが高まるため、多くの症例で薬物療法が開始される。
治療の目標
尿酸降下療法の主な目的は、血清尿酸値を下げ、体内に溜まっている尿酸の量(尿酸プール)を減らすことである。
この治療により、痛風関節炎の発作を予防したり、できてしまった痛風結節を小さくしたり、尿路結石の発生を防ぐことが期待される。
- 一般的な痛風患者:血清尿酸値を6.0 mg/dL未満に維持する。
- 慢性結節性痛風関節炎などの重症例:5.0 mg/dL以下を目標とすることが推奨されている。
治療の進め方
痛風発作が治まった後に尿酸降下薬を開始し、目標尿酸値まで低下させ、その後も維持する治療を継続する。治療開始後3~6か月程度は、尿酸値の変動により痛風発作が起きやすくなるため、慎重な管理が必要である。
痛風発作が起こる機序
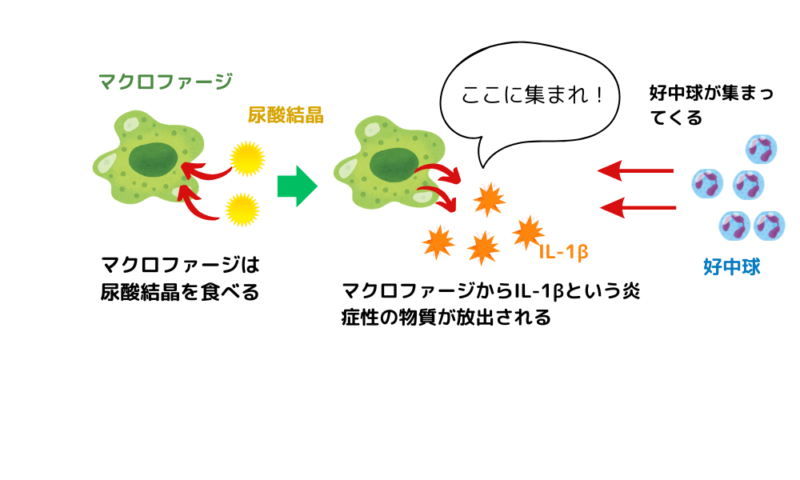
尿酸値が高くなると、関節内に尿酸塩結晶が沈着するようになる。特に足の親指の付け根など、血流が少ない部分に蓄積しやすい。
血中の尿酸濃度が急激に変化したとき、関節に強い力が加わったとき(ぶつけたり激しい運動を行った場合)、あるいは風邪をひいたり体調を崩したときには、関節内に沈着していた尿酸塩結晶がはがれやすくなる。特に明らかなきっかけがなくても、自然に剥がれることもある。
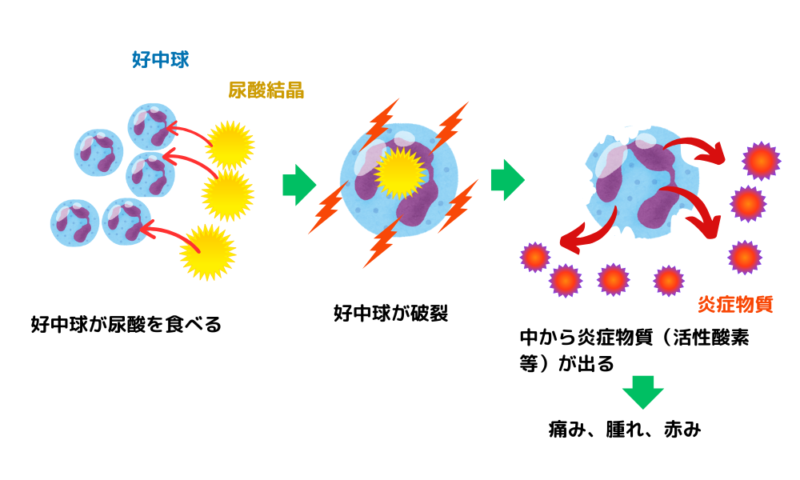
はがれた尿酸の結晶は、体にとって“よくないもの”として見なされ、免疫の働きをする細胞(マクロファージ)に食べられてしまう。この過程で、マクロファージからIL-1β(インターロイキン-1β)という炎症性の物質が放出される。
IL-1βは血管内皮細胞に作用し、炎症細胞である好中球を関節へと呼び寄せる。集まった好中球は尿酸塩結晶を食べて、活性酸素や痛みを引き起こす物質を撒き散らす。このため、関節に激しい炎症や腫れが生じ、痛風発作が発現するのである。
- 体温の低下により結晶ができやすくなる
夜間は体温が下がるため、尿酸の溶解度が低下し、関節内で尿酸塩結晶が析出しやすくなる。 - 水分摂取がないため脱水傾向になる
睡眠中は水分を摂らないため、体内の水分量が減少し、尿酸の排泄が滞る。
- 患部を安全に保つ(マッサージは厳禁である)
- 患部を冷やす(炎症を抑えるため)
- 患部を高い位置に保つ
※患部を高い位置に保つのが良い理由
患部を心臓より高くすると、重力で血液が戻りやすくなるので腫れを抑える。
治療薬
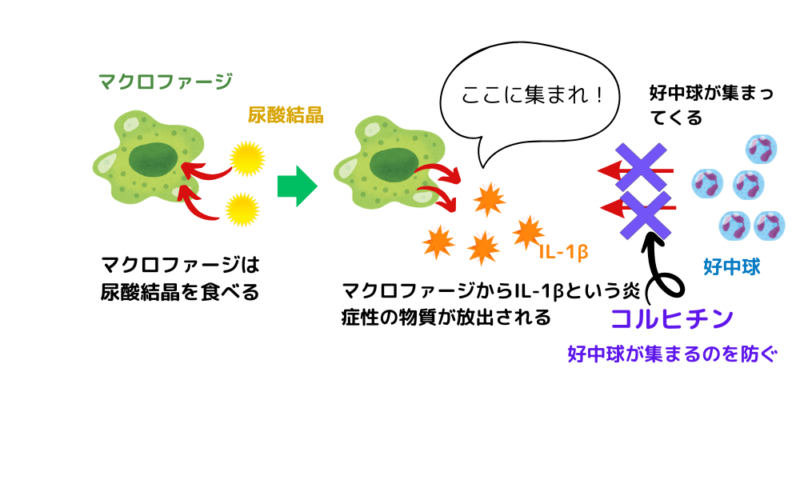
コルヒチン
作用機序
好中球が集まるのを防ぐ
使い方
【1】痛風発作の予兆(発作前)
- 症状:ビリビリする、ゾワゾワする
- 対応:この段階であればコルヒチンを早期に服用することで、発作の進行を抑える効果が期待される。
- 目的:発作の進行抑制・軽減
これはガイドラインでも推奨されており、「発作が明らかになる前(前駆症状)での服用は効果がある可能性がある」と明記されている。
【2】痛風発作中
- 症状:激しい痛み、腫れ、赤み
- 対応:コルヒチン(低用量)、NSAIDs、ステロイドなどが第一選択薬。
- 目的:発作時の炎症や痛みの軽減
【3】尿酸降下薬の開始時(発作予防目的)
- 状況:尿酸を下げる薬を新たに始めた場合
- 対応:コルヒチンを0.5~1.0mg/日で3~6か月間併用(コルヒチンカバー)し、急激な尿酸低下による発作を防ぐ。
尿酸降下薬には2種類ある。
尿酸産生抑制薬と尿酸排泄促進薬である。
尿酸産生抑制薬
尿酸が体内で作られる過程を阻害する。

プリン体が分解されて尿酸になる過程(プリン代謝の最終段階)は、主に肝臓で行われる。ただし、腎臓や筋肉など他の臓器でも一部その働きを担っているとされている。まずはプリン体はヒポキサンチンという物質になる。そしてキサンチンオキシドレダクターゼが2回働く。1回目はヒポキサンチンをキサンチンに変える。2回目はキサンチンを尿酸に変える。
このキサンチンオキシドレダクターゼを阻害するのが尿酸産生抑制薬である。
ザイロリック
1960年代から使用されている歴史の長い尿酸降下薬である。
利点
- 長年の使用実績があり、臨床成績が豊富である。
- 費用も比較的安価である
欠点
- 腎臓排泄が中心
腎機能が低下している人では、血中にある薬の量が増えることにより重大な副作用が発生する可能性が指摘されている。例えば、皮膚系の重大な副作用であるスティーブンジョンソン症候群や中毒性表皮壊死融解症(TEN)などが報告されている。 - フェブリクやウリアデックと比べて相互作用が多い。
【慎重投与】テオドール
テオドールはキサンチン誘導体であり、一部がキサンチンオキシドレダクターゼにより代謝される。
ザイロリックはこの酵素を阻害するため、代謝が遅くなり、血中濃度が上昇する可能性がある。
その結果、悪心、振戦、けいれんなどの中毒症状が現れるおそれがあるため、慎重投与とし、血中濃度の確認が望まれる。
【併用注意】イムラン、ロイケリン
これらの薬剤はキサンチンオキシドレダクターゼで代謝される。
ザイロリックによる酵素阻害により、代謝が著しく抑制されて血中濃度が上昇し、骨髄抑制(白血球減少など)のリスクが高まる。
添付文書では併用時は通常の1/4~1/3量への減量と厳重なモニタリングが必要とされている。
※慎重投与と併用注意の違い
併用注意:薬剤の組み合わせに関する注意。
慎重投与:患者の状態や背景に関する注意。
フェブリク
ザイロリックと同様にキサンチンオキシドレダクターゼを阻害して、尿酸産生を抑えるが、フェブリクは非プリン型構造を持ち、ザイロリックとは異なる特徴を有する。
利点
- フェブリクは選択性が高く、他の酵素への影響が少ない
フェブリクは非プリン型のキサンチンオキシドレダクターゼ(XOR)阻害薬であり、XORの活性部位に選択的に作用する構造を有する。そのため、ザイロリックのようなプリン型薬剤に比べて他の酵素への影響が少なく、薬物相互作用や一部の副作用リスクが相対的に低いとされる(ザイロリックは、XORの活性部位だけでなく、プリン代謝に関わる他の酵素にも影響を与える可能性がある)。ただし、心血管系への影響については注意を要するとの報告もある。 - 肝臓排泄が中心。
腎機能が良くない場合でも使いやすい。 - フェブリクはザイロリックより尿酸値を下げやすい傾向があるが、有意差は明確ではない。
フェブリク添付文書より
欠点
- 併用禁忌あり
【禁忌】イムラン、ロイケリン
→ これらの薬剤は、キサンチンオキシドレダクターゼにより代謝される。
フェブリクを併用することで、この酵素の働きが阻害され、薬剤の分解が著しく抑制される。
その結果、イムランやロイケリンの血中濃度が大きく上昇し、骨髄抑制(白血球減少、貧血、血小板減少など)のような重篤な副作用を引き起こす可能性がある。
よって、併用は禁忌とされている。
- 薬価がザイロリックよりも高めである
トピロリック、ウリアデック
日本で開発された尿酸生成抑制薬である。非プリン型のキサンチンオキシドレダクターゼ阻害薬に分類される。フェブリクと同様、選択的に尿酸産生を抑制する薬剤であるが、基本的な服用回数は1日2回で、朝と夕方に服用する点が特徴である。通常は1回20mgを1日2回から開始し、効果に応じて増量し、維持量は1回60mgを1日2回とされている。
利点
- 複数の結合でキサンチンオキシドレダクターゼにがっちり結合する“ハイブリッド型”の尿酸生成抑制薬である。

ハイブリッド型って何?

「ハイブリッド」という言葉には、
2つ以上の異なるものを組み合わせてできたものという意味があるよ。
身近な例で言うと、ハイブリッドカー。
これは、ガソリンエンジンと電気モーターという、仕組みの違う2つの動力を組み合わせて動く車のこと。
ウリアデック/トピロリックは、フェブリクとは異なる「ハイブリッド型」の作用機序を持っている。特徴的なのは、キサンチンオキシドレダクターゼの中のモリブデンという金属部分と共有結合という強力な結合で結びつく点である。さらに、それ以外にも複数の結合様式を組み合わせることで、酵素にがっちりと結合し、尿酸の生成を強力に抑える仕組みとなっている。
| 特徴 | フェブリク | ウリアデック/トピロリック |
| 結合のしかた | 弱めの非共有結合 | モリブデンと共有結合+他の方法も使う |
| 結合の強さ | ややゆるい | がっちり強い |
| 効果 | 尿酸を抑える | より強く尿酸を抑える |
- 腎機能が悪い人にも使いやすい。
腎臓だけに頼らず、肝臓(特にグルクロン酸抱合)からも代謝排泄されるため、腎障害患者でも減量せずに使えることが多い。 - 尿酸を下げるだけでなく、CKDステージ3の患者で尿中アルブミンを減らす効果があるという報告もある
- 薬物相互作用が少ない
欠点
- 高価である
- 併用禁忌、注意あり
【禁忌】イムラン、ロイケリン
【慎重投与】テオドール
どの薬もキサンチンオキシドレダクターゼを阻害することによりイムラン、ロイケリンの代謝を阻害するのだが、キサンチンオキシドレダクターゼ阻害作用の強さが併用注意と禁忌の違いを生み出していると思われる。
- 心血管イベント注意
日本ではザイロリックとフェブリクの安全性は同等とされているが、心血管疾患のリスクには注意関係がなされている。
アメリカではフェブリクの心血管リスクが強調され、ザイロリックが第一選択となっている。
現時点では、ウリアデックの心血管リスクに関してはフェブリクのデータを参考に「注意喚起」されているものの、国際的な使用状況や推奨順位に大きな違いはない。
尿酸排泄促進薬
腎臓からの尿酸の排泄を高め、体の中の尿酸を尿中にどんどん出してしまう薬。腎臓の尿細管には尿酸を再吸収するトランスポーターがあるが、このタイプの薬はそれを阻害して一旦尿中に出た尿酸を体に再び取り込まないようにする。尿中に尿酸が多く排泄され、血中の尿酸が減少する。
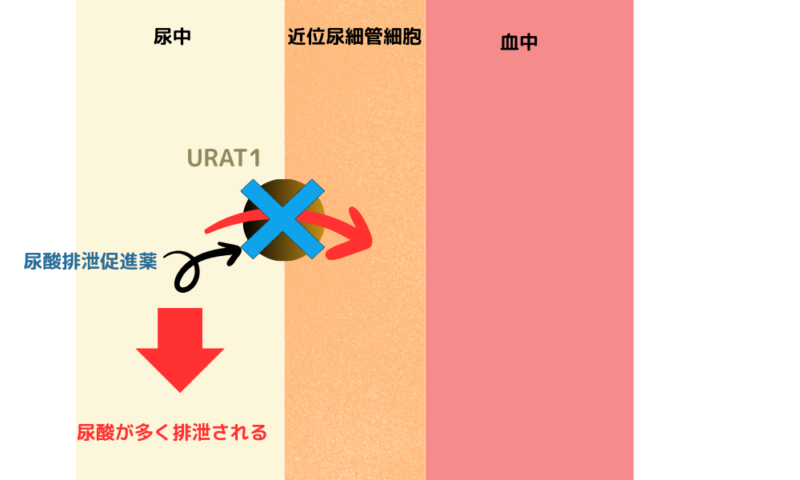
ユリノーム
古くから日本で使用されている尿酸排泄促進薬である。
利点
- 強力な尿酸排泄効果
- 日本では実績が長い
欠点
- 致死性の肝障害が報告されている
アメリカでは販売されず、ヨーロッパでも2003年に市場から撤退。 - 日本では使用可能だが、肝機能検査の定期的な実施(特に投与開始後6ヶ月間)が推奨されている。
- CYP2C9阻害作用も持っている
特にワーファリンとの併用には、薬物相互作用に注意が必要
ベネシット
ベネシット 古くから使用されている尿酸排泄促進薬である。
利点
- 心血管リスク抑制の可能性
- 長期にわたる臨床使用実績がある
欠点
- 腎機能制限
慢性腎不全(GFR < 30 mL/min)では無効であり、禁忌とされている。 - 頻回投与の必要性
通常は1日2〜4回の分割投与が必要で、服薬アドヒアランスに課題がある。 - 副作用リスク
尿酸排泄の増加により尿路結石のリスクがある。 - 他の薬剤との相互作用:
薬物代謝酵素やトランスポーターに作用するため、他剤との併用に注意が必要。
ユリス
ユリスは、2020年1月に日本で承認された新しい尿酸排泄促進薬である。「選択的尿酸再吸収阻害薬」という新しいタイプに分類される。
この薬は、腎臓の近位尿細管にあるURAT1(尿酸トランスポーター1)を選択的に阻害することで、尿酸の再吸収を抑え、尿中への排泄を促進する。これにより、血中の尿酸値を下げる効果が期待できる。ベンズブロマロンやプロベネシドと同様に尿酸を排泄する。
利点
- URAT1に対する選択性が高い
他の尿酸トランスポーター(OAT1、OAT3、ABCG2など)への影響が少ないことが報告されており、副作用リスクの軽減が期待される - 尿酸降下作用が強力
2mg/日投与で、フェブリク40mg/日、ユリノーム50mg/日と同等の血清尿酸低下効果を示す 。 - 腎臓への負担が少ない
小腸での尿酸排泄に関与するABCG2を抑制しにくいため、腎臓への尿酸負荷を軽減できる可能性がある 。 - 尿中アルブミン減少効果も示唆
ユリス使用で尿中アルブミン排泄が約33%減少し、将来的には腎保護効果が期待されている 。 - 副作用が比較的少ない
軽度のALT上昇以外は目立った副作用報告はなく、血清尿酸値6.0 mg/dL以下の達成率も高い(90%) 。
欠点
- 尿中尿酸排泄量増加による尿路結石リスク
投与初期には尿中尿酸排泄量が一時的に増加するため、水分摂取や尿のアルカリ化など尿路管理が重要。
尿路結石合併例には原則使用を避けるべきとされている 。 - 心不全に対する影響はまだ不明
心不全に対する影響に関するデータは十分ではなく、慎重な経過観察が求められる 。 - 長期安全性のデータ不足
新しい薬剤(2020年承認)であり、長期使用に関する知見や実績がまだ少ない。
まとめ
- 尿酸は体内でも自然に作られる老廃物。食事だけが原因ではない。
- 尿酸値7.0mg/dL以上で高尿酸血症。痛風発作や合併症がある場合は薬物療法の検討を。
- 痛風発作は関節に沈着した尿酸塩が剥がれて炎症が起こることで発生。特に夜間や脱水に注意。
- 治療の基本は、発作が落ち着いてから尿酸値をコントロールすること。目標は6.0mg/dL以下。
- 尿酸値を下げる薬には、尿酸産生抑制薬、尿酸排泄促進薬の2種類があり、それぞれ特徴がある。
- ザイロリックやフェブリクは長年使われてきた基本薬。腎機能や相互作用に注意。
- 新しい薬(ユリス・トピロリックなど)は、選択性が高く、副作用も抑えられているが、尿路結石や心血管イベントの注意が必要。
これまで、痛風治療の基本的な流れと、現在よく使われている薬剤についてご紹介しました。
私がこのブログを始めたきっかけは、かつて新人薬剤師だった頃に、「このサイトを見れば病気の流れや薬の特徴がざっくりとつかめる」と思えるような、そんなブログがあったらいいのに…という思いからでした。
そのため、ここでお届けしている内容は、ベテラン薬剤師向けというよりも、薬剤師としての一歩を踏み出したばかりの方々に向けたものを意識しています。
経験豊富な方には物足りない部分があるかもしれませんが、「これから薬を学んでいく人にとっての地図」のような存在になれれば嬉しいです。
また、私は新しい薬を学ぶとき、まずは図やイラストを見て作用機序をイメージで理解することが多かったため、前回から図解も多めに取り入れてみました。
少しでも理解しやすく、記憶に残りやすいように――そんな想いを込めて、迷いながらもひとつひとつの記事を丁寧に書いています。
まだまだ試行錯誤の途中ですが、少しずつでも、理想とする「学びやすい薬剤師ブログ」に近づけていけたらと思っています。
次回は、注目の新薬「ユリス」や「ウリアデック/トピロリック」について、より詳しく掘り下げてご紹介する予定です。
ぜひ続けて読んでいただけたら嬉しいです。
最後までお読みいただき、本当にありがとうございました。



コメント